This content is also available in:
English
Português
Deutsch
Čeština
Română
Türkçe
La presentazione clinica e il pattern di crescita del tumore cervicale infiltrante è variabile. La neoplasia può essere polipoide, papillomatosa o vegetante, oppure piatta o ulcerata (figura 4.7). Inizialmente, come molti tumori, c’è una diffusione e crescita locale; si diffonde verso l’alto nel corpo uterino, verso il basso nella vagina o lateralmente nelle pieghe della pelvi. Talvolta il tumore può coinvolgere anche gli organi adiacenti come la vescica o il retto e negli stadi finali può metastatizzare al fegato o in altri organi a distanza. Il coinvolgimento dei linfonodi pelvici avviene precocemente ed è associato ad una prognosi peggiore.
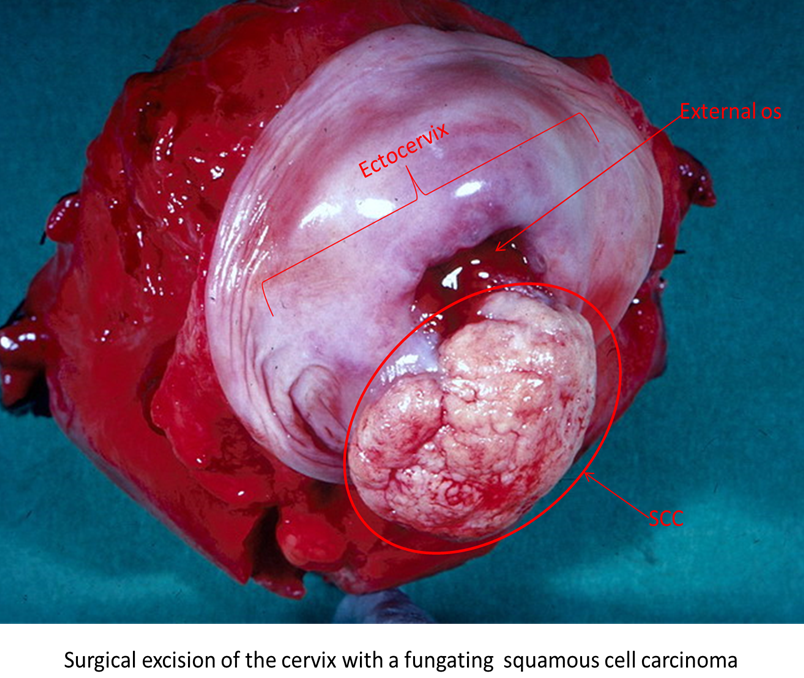
Il tumore alla cervice è più comunemente diagnosticato in donne tra i 45 e 65 anni, ma può verificarsi anche in giovani donne (Austin & Zhao 2012). La maggior parte delle neoplasie riscontrate con lo screening sono state diagnosticate a stadi precoci proprio grazie alla forza del programma di screening, ai clinici che richiedono ulteriori accertamenti in giovani donne sintomatiche e l’introduzione del test per HPV sugli strisci cervicali che morfologicamente contengono solo lesioni a basso grado. Donne con un tumore infiltrante sono spesso asintomatiche negli stadi precoci della malattia; potrebbero presentare sanguinamento post- coito, intermestruale o post-menopausale. Mal di schiena o ematuria sono presentazioni cliniche caratteristiche degli stadi avanzati.
Stadi del tumore cervicale infiltrante
Ci sono cinque stadi clinici del carcinoma della cervice descritti dalla Federazione Internazionale di Ostetrici e Ginecologi (FIGO) come mostrato nella figura 4.8. Il sistema FIGO per la stadiazione è usato dagli oncologi per pianificare i trattamenti. Il sistema TNM descrive il tumore (T), il coinvolgimento linfonodale (N) e la presenza o l’assenza di metastasi (M) ed è usato nei referti istopatologici.

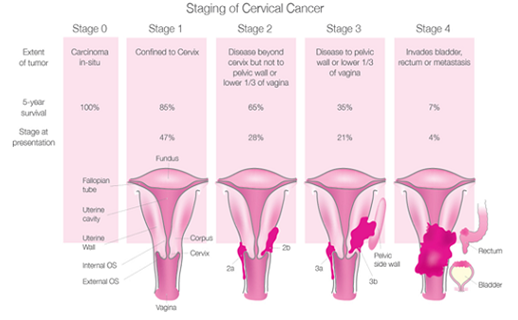
Stadio 0 e Stadio I comprendono gli stadi preclinici del tumore cervicale in cui lo screening e la colposcopia giocano un ruolo importante nella diagnosi poichè le donne sono solitamente asintomatiche: il tumore non è visibile ad occhio nudo e può essere riscontrato alla citologia. Il carcinoma in situ è attualmente sinonimo di CIN3 (stadio 0).
- Stadio IA I carcinomi sono “microinfiltranti” e di solito sono diagnosticati alla citologia in donne asintomatiche in un background di CIN3 diffuso.
- IA1 carcinomi con invasione meno di 3 mm di profondità o 7 mm in larghezza; le lesioni più piccole sono descritte come “invasione stromale precoce”.
- IA2 carcinomi tra 3 e 5 mm in profondità e meno di 7 mm in larghezza; queste lesioni hanno un rischio lievemente aumentato di metastasi linfonodale.
- Stadio IB1 I tumori posso essere sia sintomatici che asintomatici e riscontrati allo screening (Andrea et al. 2012; Herbert et al. 2010).
- Stadio IB2 (più di 4-cm), II, III and IV sono solitamente associati a sintomi clinici come sanguinamento post-menopausale o post-coito e comprendono gli stadi clinici infiltranti della malattia. La sopravvivenza è direttamente correlata allo stadio. La sopravvivenza a cinque anni è 100% per lo stadio 0, 85% per lo stadio I, 65% per lo stadio II, 35% per lo stadio III e il 7% per lo stadio IV.
- Tra gli stadi I, la sopravvivenza è maggiore per i carcinomi IA (circa il 100%) che per gli IB (infiltrante)
Trattamento del tumore della cervice
Il trattamneto del tumore cervicale dipende da molti fattori. Il maggior risultato per ogni trattamento antitumorale è preservare la vita e rimuovere la neoplasia in più in fretta possibile. Comunque, le pazienti diagnosticate ad una giovane età potrebbero voler ancora dei figli, cosa da tenere in considerazione quando si pianifica il trattamento.
Il carcinoma in situ/CIN3 (Stadio 0) viene trattato con ablazione locale o escissione della lesione e della zona di trasformazione (ZT) della cervice con diatermocoagulazione, laser, escissioni loop della ZT o coni cervicali in base alla dimensione e alla localizzazione sulla cervice (Figura 5.10) (Jordan et al. 2008; Prendiville 2009).
Le neoplasie agli stadi IA possono essere trattati con una biopsia a cono se l’intera lesione e il circostante CIN puù essere completamente asportato.
La trachelectomia, o rimozione completa della cervice, può essere indicata per gli stadi IA2 o IB1 con una dimensione di meno di 2 cm come trattamento per preservare la fertilità.
Le neoplasie agli Stadi IB sono di solito trattate con una isterectomia radicale con o senza preservazione delle ovaie in base all’età della paziente.
Il trattamento standard per un carcinoma cervicale avanzato è l’isterectomia radicale e/o la radioterapia pelvica.
Le neoplasie allo stadio IB sono solitamente trattate con una isterectomia radicale con o senza preservazione delle ovaie in base all’età della paziente.
Il trattamento standard per i tumori cervicali avanzati è l’isterectomia radicale e/o la radioterapia medica. I tumori più avanzati potrebbero richiedere radioterapia e/o chemioterapia. Lo stadio clinico al momento della diagnosi influenza inoltre la prognosi della paziente.
Tipi istologici di tumore della cervice
L’organizzazione mondiale della sanità (WHO) riconosce due principali tipi istologici di tumore infiltrante
- Il carcinoma squamocellulare (che corrisponde circa all’85% di tutti i casi)
- L’adenocarcinoma (che comprende circa il 10-15% di tutti i casi)
Altri tipi di carcinomi, comprendendo il carcinoma adenosquamoso, carcinoma adenoido-cistico, tumori neuroendocrini, mesenchimali, misti epiteliali/mesenchimali e tumori metastatici, fanno il rimanente 3-5% di tutti i casi.
Learning points del capitolo 4
|

