This content is also available in:
English
Italiano
Čeština
Magyar
Polski
El concepto de cáncer de cuello uterino como una enfermedad de múltiples estadios se originó al principio del siglo veinte.
Es ampliamente aceptado que la mayoría de cánceres invasivos de células escamosas del cuello uterino son precedidos por una etapa preinvasiva asintomática en la cual, células precancerosas se encuentran confinadas al epitelio del cuello uterino. En esta etapa, el epitelio plano normal del cuello uterino es reemplazado por un epitelio anormal compuesto por células neoplásicas. Esta es la etapa más temprana de la enfermedad, conocida como neoplasia intraepitelial cervical (CIN). Sin diagnóstico y sin tratamiento, numerosos estudios han mostrado que el CIN puede progresar a cáncer invasivo. El tiempo requerido para la progresión de CIN a cáncer invasivo de células escamosas es variable y puede llegar a tomar hasta 15 – 20 años. Hay una fuerte evidencia que el cáncer invasivo puede prevenirse con el diagnóstico y tratamiento del cáncer preinvasivo.
Estudios histológicos del epitelio cervical de mujeres con cáncer de células escamosas del cuello uterino han mostrado que ocasionalmente un estadio intermedio en el desarrollo de cáncer invasivo puede ser identificado. Este es llamado estadio microinvasivo del cáncer de cuello uterino. En este estadio, células neoplásicas individuales o pequeños grupos de ellas pueden verse sobrepasando focalmente la membrana basal que limita las lesiones de CIN. Esto es considerado como la evidencia más temprana de invasión. A medida que el tumor progresa a estadio invasivo, extensiones de células tumorales se prolongan desde el epitelio del cuello uterino hasta las capas subyacentes profundas de tejido conectivo. El tumor puede invadir extensivamente a nivel local pero finalmente invade vasos sanguíneos y canales linfáticos llevando a la diseminación metastásica.
Una etapa preinvasiva de adenocarcinoma es también reconocida histológicamente y se conoce como adenocarcinoma in situ o neoplasia intraepitelial glandular cervical. (CGIN). La etapa microinvasiva de adenocarcinoma, que probablemente exista, no es una entidad histológica claramente definida.
Abajo se encuentra una representación de los estadios de desarrollo del cáncer de células escamosas del cuello uterino y muestra la progresión de un epitelio normal a CIN1, CIN2 y CIN3 a microinvasión y cáncer invasivo. Es probable que la mayoría de cánceres sigan estos estadios pero hay informes de cánceres que se han originado de novo, directamente de un foco de CIN1.
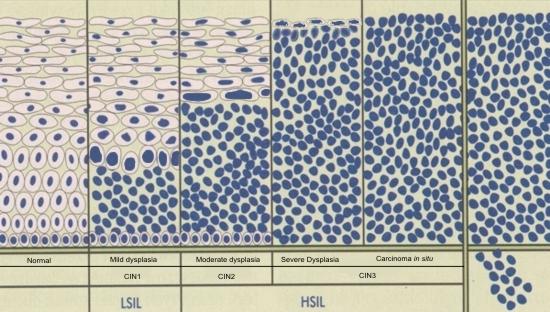
Lesiones preinvasivas: WHO y la terminología CIN
El concepto de cáncer de cuello uterino como una enfermedad de múltiples estadios se originó a comienzos del siglo veinte cuando Rubin (1910) describió los cambios histológicos en el epitelio cervical que él creía era el precursor del carcinoma invasivo de células escamosas. El notó que las células anormales en el epitelio plano del cuello uterino eran similares a las células tumorales encontradas en el cáncer invasivo. Estos cambios fueron subsecuentemente descritos como “carcinoma in situ” para indicar el potencial maligno de estas lesiones. En los siguientes años, patólogos describieron una variada gama de atipia escamosa en el epitelio cervical pero había cierta incertidumbre sobre su potencial maligno. El término “displasia” fue introducido por Reagan et al (1953) para describir grados menores de anormalidad. Las displasias fueron posteriormente clasificadas como leve, moderada y severa de acuerdo con la proporción de epitelio cervical ocupado por las células neoplásicas.
En 1975 la Organización Mundial de la Salud (WHO) recomendó el uso del término carcinoma in situ para describir aquellas lesiones en las que la totalidad del epitelio era reemplazado por células neoplásicas indiferenciadas. WHO también recomendó que el término “displasia” se reservara para lesiones neoplásicas del cuello uterino en las que solo una parte del grosor del epitelio es reemplazado por células tumorales indiferenciadas. Era ampliamente asumido en aquel tiempo que displasia era una condición patológica clínicamente diferente del carcinoma in situ y que no tenía un potencial invasivo: mas aún que las displasias no ameritaban tratamiento. Esta suposición fue desafiada por Richart, quien posteriormente introdujo el concepto de displasia leve moderada y severa y carcinoma in situ como un continuo en el cual una anormalidad se continúa con la siguiente. El introdujo el término neoplasia intraepitelial cervical (CIN) como un término descriptivo único que abarca todos los grados de displasia incluyendo carcinoma in situ bajo un solo tipo de enfermedad.
Hoy se reconocen tres grados de CIN: CIN1 que corresponde a displasia leve; CIN2 que corresponde a displasia moderada; y CIN3 que corresponde a displasia severa y carcinoma in situ. Estudios prospectivos indicaron que el riesgo de progresión de CIN a cáncer invasivo aumenta según el grado de la lesión CIN. Así, la probabilidad de progresión es mayor en mujeres con CIN3 y es menor en mujeres con CIN1.
Ambas terminologías, WHO y CIN son usadas actualmente por histopatólogos para describir el carcinoma preinvasivo de células escamosas. El sistema Bethesda (TBS) ha introducido los términos HSIL y LSIL para describir lesiones CIN. Estos son discutidos en el módulo de citología. La terminología equivalente es mostrada en la tabla a continuación.
| WHO terminology | CIN terminology | TBS terminology |
|---|---|---|
| Mild dysplasia |
CIN1 |
Low grade squamous intraepithelial lesion (LSIL) |
| Moderate dysplasia | CIN2 | High grade squamous intraepithelial lesion (HSIL) |
| Severe dysplasia | CIN3 | |
| Carcinoma in situ | CIN3 | |
| Microinvasive squamous carcinoma | Microinvasive squamous carcinoma | |
| Invasive squamous carcinoma | Invasive squamous carcinoma |

